မွေးကင်းစတွင်ဆီးချိုရောဂါ၏လက္ခဏာများ - သင်သိရန်လိုအပ်သည်
တစ်ခါတစ်ရံတွင်ကလေးငယ်များကိုဆီးချိုရောဂါစစ်ဆေးမှုကိုပေးသည်။ ဤရှားပါးရောဂါကိုကိုယ်ခံအားစနစ်၏ချွတ်ယွင်းမှုကြောင့်မဟုတ်ဘဲပန်ကရိယ beta ဆဲလ်များ၏လည်ပတ်မှုအတွက်တာဝန်ရှိသည့်ဗီဇအားနည်းချက်ကြောင့်ဖြစ်သည်။ ဤရောဂါသည်အလွန်ရှားပါးပြီး၊ မွေးကင်းစကလေး ၂၀၀,၀၀၀ မှ ၅၀၀ တွင်တစ်မျိုးဖြစ်သည်။ ဤပုံစံကို "မွေးကင်းစကလေး" ဟုခေါ်သည်။ အသက် ၆ လအတွင်းကလေးများတွင်တွေ့ရှိနိုင်သည်။
မွေးကင်းစကလေးဆီးချိုရောဂါ၏ရောဂါလက္ခဏာများ
အကြောင်းရင်းများစွာကြောင့်ကလေးငယ်တစ် ဦး တွင်ဆီးချိုရောဂါရှိမရှိစစ်ဆေးခြင်း -
- ကလေးသည်နှေးကွေးစွာစုပ်ယူပြီးလက်တွေ့ကျကျကိုယ်အလေးချိန်မတက်သည်။
- ကလေးသည်မကြာခဏများလွန်း။ များလွန်းသည်။
- အသက်ရှူလမ်းကြောင်းဆိုင်ရာပျက်ကွက်ခြင်း၊ နှလုံးသွေးကြောဆိုင်ရာစနစ်နှင့်ပါးစပ်မှချဉ်သောပန်းသီးများ၏အနံ့များကိုဖော်ပြသောကိုယ်ခန္ဓာ၏အက်ဆစ် - အခြေအနေကိုအက်ဆစ်ဘက်သို့ပြောင်းခြင်း (သို့) အက်စစ်ဆို့စ် (shiftosis) ပြောင်းလဲခြင်း။
- လျော့ရဲရဲအသားအရေခြောက်သွေ့ချွဲအမြှေးပါး, အားနည်းခြင်း, လျင်မြန်စွာအသက်ရှူနှင့်တုန်၏သံသယနိုင်သောကလေး၏ခန္ဓာကိုယ်၏ရေဓာတ်ခန်းခြောက်။
- သွေးစစ်ဆေးမှုတွင် - နို့တိုက်ကျွေးမှုမတိုင်မီ ၉ မီလီဂရမ် / လီတာအထိဂလူးကို့စ်တိုးလာခြင်းနှင့် ၁၁ မီလီမီတာ / လီတာပမာဏသည် ketone အလောင်းများရှိနေခြင်းပြီးနောက်ဖြစ်သည်။
- ဆီးစမ်းသပ်မှုများတွင် - အလွန်ရှားပါးစွာ, သကြားဓာတ်နှင့် ketone အလောင်းတွေ၏တည်ရှိမှု။
ရောဂါ၏အကြောင်းရင်းများ
မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါသည်မျိုးရိုးဗီဇပြောင်းလဲခြင်းနှင့်အချို့ဗိုင်းရပ်စ်များကြောင့်ဖြစ်ပွားသည့်ကလေး၏ပန်ကရိယ၏အတွင်းပိုင်းသွင်ပြင်လက္ခဏာများကြောင့်ဖြစ်နိုင်သည် - ဂျိုက်သိုး၊ ဝက်သက်၊ ပါးချိတ်ရောင်၊ ရေကျောက်၊ cytomegalovirus, Coxsackie ဗိုင်းရပ်စ်။
ပန်ကရိယ beta ဆဲလ်များသည်ကိုယ်ဝန်ဆောင်နေစဉ်အတွင်းခေါ်ဆောင်သွားသောကာကွယ်ဆေး၊ streptozocin၊ alloxanpentamidine, diazoxide, β-adrenergic agonists၊ thiazides, dilantin နှင့် interferon-alpha စသည့်ဆေးဝါးများအပေါ်ဆိုးကျိုးသက်ရောက်နိုင်သည်။
ရောဂါရှာဖွေရေး
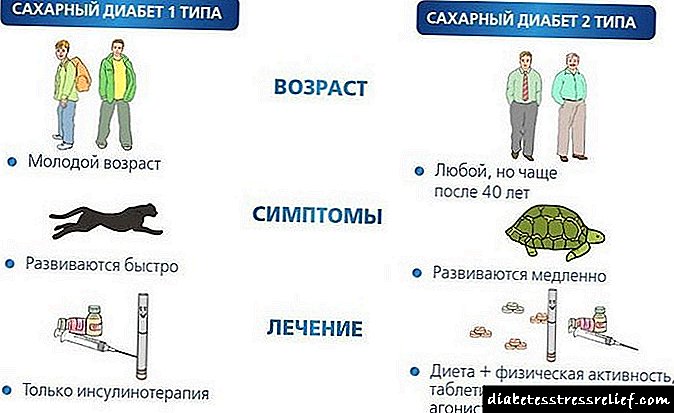
မွေးကင်းစကလေးငယ်သည်ဆီးချိုရောဂါအမျိုးအစား ၁ ကိုအမျိုးအစားအဖြစ်သတ်မှတ်ခြင်းကြောင့်ယခင်ကရောဂါမပြခဲ့ပါ။ ယခုအခါ၎င်းသည်လက်တွေ့ရုပ်ပုံပေါ်တွင်သာမကမျိုးရိုးဗီဇဆိုင်ရာသုတေသနအပေါ်တွင် မူတည်၍ ယုံကြည်စိတ်ချစွာတည်ဆောက်ထားသည်။ များသောအားဖြင့်ဤဆီးချိုရောဂါပုံစံကိုနက်ရှိုင်းစွာမရင့်ကျက်သေးသောကလေးငယ်များတွင်တွေ့ရှိရသည်။
မွေးကင်းစကလေးငယ်ဆီးချိုရောဂါရှိသူကလေး၏အနာဂတ်အတွက်ဟောကိန်းထုတ်ခြင်း
ဤရောဂါကိုများသောအားဖြင့်အုပ်စုနှစ်စုခွဲသည်။
1) ယာယီ (ယာယီ) - ရောဂါဖြစ်ပွားမှုထက်ဝက်နီးပါးတွင်ဖြစ်ပွားပြီး ၁၂ လလုံးလုံးအပြည့်အဝဖြတ်သန်းသွားသည်။ ရောဂါလက္ခဏာများတဖြည်းဖြည်းသို့မဟုတ်အလိုအလျောက်ပျောက်ကွယ်သွားသည်။ သို့သော်ရောဂါသည်မြီးကောင်ပေါက်အရွယ်နှင့်လူကြီးဘဝတွင်ပြန်လာနိုင်ခြေရှိသည်။
2) အမြဲတမ်း (အမြဲတမ်း), ဘဝတစ်လျှောက်လုံးမူးယစ်ဆေးကုထုံးလိုအပ်သည်။
ယခုခေတ်တွင်ခေတ်သစ်ဆေးပညာသည်ကုသမှုကာလတစ်ခုနှင့်တစ်ခုချင်းစီအတွက်ဘယ်လောက်ကြာကြာရှိမလဲဆိုတာကိုစစ်ဆေးသည့်အခါကြိုတင်ခန့်မှန်း။ မရနိုင်ပါ။
| မွေးကင်းစဆီးချိုရောဂါ၏ဖြစ်နိုင်ချေသက်ရောက်မှုများ။ယေဘုယျအားဖြင့်စောစောစီးစီးရောဂါရှာဖွေစစ်ဆေးခြင်းနှင့်မွေးကင်းစကလေးငယ်များ၏ဆီးချိုရောဂါကိုကောင်းမွန်စွာကုသခြင်းတို့ဖြင့်ကြိုတင်ခန့်မှန်းချက်သည်အပြုသဘောဆောင်သည်။ သို့သော်အချို့သောကိစ္စရပ်များ (၂၀% ခန့်) တွင်ကလေးငယ်များဖွံ့ဖြိုးတိုးတက်မှုတွင်ကြွက်သားအားနည်းခြင်း (သို့) သင်ယူရာတွင်အခက်အခဲရှိခြင်းနှင့်ဝက်ရူးပြန်ရောဂါရောဂါများဖြစ်ပေါ်လာသည်။ |
မွေးကင်းစအတွက်မွေးကင်းစကလေးဆီးချိုရောဂါ၏ကုသမှု
ဖြစ်ရပ်အားလုံး၏ထက်ဝက်တွင်မွေးကင်းစကလေးငယ်ဆီးချိုရောဂါရှိသည့်ကလေးများသည်အင်ဆူလင်ကုထုံးမလိုအပ်ပါ။ များသောအားဖြင့်၎င်းတို့သည်သွေးတွင်းသကြားဓာတ်ကိုပုံမှန်ဖြစ်စေသောဆေးများကိုသတ်မှတ်သည်။ များသောအားဖြင့် Glibenclamide ဒါမှမဟုတ် ယူရီးယားဆာလဖိတ်.
တစ် ဦး ချင်းစီအနေဖြင့်ဤရန်ပုံငွေများ၏ထိရောက်မှုကိုသင်သေချာစွာစစ်ဆေးသင့်သည်။ မူးယစ်ဆေးဝါးနှင့်သောက်သုံးသောဆေးကိုမှန်ကန်စွာရွေးချယ်ခြင်းဖြင့်၊ ဖွံ့ဖြိုးမှုနှောင့်နှေးမှုနှင့်အာရုံကြောဆိုင်ရာရောဂါများကဲ့သို့သောဆီးချိုရောဂါကိုပိုမိုရှုပ်ထွေးစေသည်။
ယာယီမွေးကင်းစကလေးငယ်ဆီးချိုရောဂါနှင့်အတူလူနာများသောအားဖြင့်အင်ဆူလင်မလိုအပ်ပါ၊ သို့မဟုတ်ဆေးလုံးဝလုံးဝရပ်ဆိုင်းသွားသည်အထိဆေးထိုးခြင်းကိုစဉ်ဆက်မပြတ်ထိုးဆေးထိုးခြင်းဖြင့်ပြုလုပ်သည်။ များသောအားဖြင့် ၃ လအရွယ်တွင်ကလေးအားအပြင်ဘက်မှအင်ဆူလင်ကိုသောက်ရန်မလိုအပ်တော့ပါ။
အမြဲတမ်းဆီးချိုရောဂါရှိသောကလေးများသည်အမြဲတမ်းအင်ဆူလင်အပေါ်မှီခိုနေရသည်။ သူတို့ကရောဂါ၏ "lull" ၏အဘယ်သူမျှမကာလရှိသည်။ နေ့စဉ်သတ်မှတ်ထားသောအင်ဆူလင်ပမာဏသည်များသောအားဖြင့်သေးငယ်ပြီးမွေးကင်းစကလေး၏ ၁ ကီလိုဂရမ်တွင် ၃-၄ ယူနစ်ဖြစ်သည်။
မွေးကင်းစကလေးများအားဆီးချိုရောဂါကုသမှုတွင်ရေ - လျှပ်စစ်နှင့်အက်စစ်မျှတမှုကိုပုံမှန်ဖြစ်စေရန်ပြုပြင်ထိန်းသိမ်းမှုကုထုံးကိုပြုလုပ်သည်။ ပန်ကရိယအင်ဇိုင်းများကိုလည်းတွဲဖက်ကုထုံးအဖြစ်သတ်မှတ်သည်။ မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါခံစားနေရသောကလေးများသည်ဂလူးကို့စ်၊ ပိုတက်စီယမ်၊
အထွေထွေသတင်းအချက်အလက်
မွေးကင်းစကလေးငယ်၏ဆီးချိုရောဂါ (NSD) သည်ံဆဲလ်ပန်ကရိယ၏β-ဆဲလ်ကမောက်ကမဖြစ်မှုကြောင့် hyperglycemia နှင့်ယာယီသို့မဟုတ်အမြဲတမ်းအင်ဆူလင်ချို့တဲ့ခြင်းဖြင့်သွင်ပြင်လက္ခဏာရှိသောမွေးကင်းစကလေးနှင့်ကလေးအထူးကုများတွင်သောင်းပြောင်းထွေလာရောနှောရောဂါဗေဒအစုတစ်ခုဖြစ်သည်။ Kistel သည် ၁၈၅၂ ခုနှစ်တွင်မွေးကင်းစ၌ဆီးချိုရောဂါကိုပထမဆုံးအကြိမ်ဖော်ပြခဲ့သည်။ ဤအခြေအနေ၏ပျံ့နှံ့ 1: 300-400 အသစ်သောမွေးကင်းစဖြစ်ပါတယ်။ ရောဂါဖြစ်ပွားမှု၏ ၅၅-၆၀% တွင်ယာယီပုံစံဖြစ်ပေါ်လာသည်။ အမြဲတမ်း NSD သည်နည်းပါးပြီး၊ ပုံမှန်အားဖြင့် syndromological pathologies ၏အစိတ်အပိုင်းဖြစ်သည်။ ပျမ်းမျှအားဖြင့်ယောက်ျားလေးများနှင့်မိန်းကလေးများသည်တူညီသောကြိမ်နှုန်းနှင့်အတူဖျားနာကြသော်လည်းအချို့သောရောဂါများ (ဥပမာ - IPEX syndrome) သည်ယောက်ျားများအတွက်ပိုမိုများပြားသည်။ မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါအမျိုးအစားအချို့ကိုမျိုးရိုးဗီဇမူမမှန်မှုပေါ်တွင်မူတည်သည်။ ၎င်းသည် autosomal ကြီးစိုးမှု (GK ချွတ်ယွင်းမှု) သို့မဟုတ် autosomal recessive (KCNJ11) ဖြစ်နိုင်သည်။

မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါဖြစ်စေသည့်အကြောင်းရင်းများ
မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါသည်၎င်း၏လက်တွေ့ပုံစံပေါ်တွင်မူတည်သည်။ ယာယီ NSD သည် Langerhans ၏ပန်ကရိယကျွန်းငယ်များ၏β-cells တိုးတက်မှုအားနည်းခြင်းကြောင့်ဖြစ်သည်။ လုပ်ဆောင်မှုမရင့်ကျက်သေးသောဆဲလ်များသည် glycemia တိုးမြှင့်ခြင်းကိုလုံလောက်သောတုန့်ပြန်မှုမပေးနိုင်ပါ။ ဤကိစ္စတွင်, အခြေခံပလာစမာအင်ဆူလင်အဆင့်ကိုပုံမှန်ဖြစ်နိုင်သည်။ အများဆုံးကိစ္စများတွင်ရောဂါဗေဒရံဖန်ရံခါဖွံ့ဖြိုး။ ခရိုမိုဆုန်း VI ၏ရှည်လျားသောလက်မောင်း၏ပုံမှန်မဟုတ်သောနှင့်ဆက်စပ်မျိုးရိုးလိုက်သဘောထားကိုလည်းသက်သေပြခဲ့သည်။ ABCC8 နှင့် KCNJ11 မျိုးဗီဇတို့၏မျိုးရိုးဗီဇပြောင်းလဲခြင်းသည်မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါ၏အကြောင်းရင်းဖြစ်နိုင်သည်။ သို့သော်အချို့ဖြစ်ရပ်များတွင်တူညီသောမျိုးဗီဇများမှချို့ယွင်းမှုများသည်အမြဲတမ်းပုံစံဖြစ်ပေါ်လာစေသည်။
persistent မွေးကင်းစကလေးများဆီးချိုရောဂါသည်၎င်း၏အကြွင်းမဲ့အာဏာချို့တဲ့ဖွံ့ဖြိုးသောကြောင့်, β-ဆဲလ်တစ်ခုလုံး, ဂလင်းတစ်ခုလုံး, ဒါမှမဟုတ်အင်ဆူလင်ကိုယ်နှိုက်၏ဖွဲ့စည်းပုံအတွက်ပုံမှန်မဟုတ်သောကြောင့်ဖြစ်ရတဲ့ဖြစ်ပါတယ်။ စည်းမျဉ်းစည်းကမ်းအရ၊ အသုံးအများဆုံးမူကွဲ ABCC8 နှင့် KCNJ11 ဗီဇဗီဇပြောင်းလဲမှုတွေ၏ heterozygous activation ဖြစ်ကြသည်။ NSD ဖွံ့ဖြိုးမှုကိုဖြစ်စေသောကွဲလွဲချက်များ - IPF-1 - ပန်ကရိယ၏ hypo- သို့မဟုတ် aplasia, GK - သွေးဂလူးကို့စ်အားတုန့်ပြန်မှုမရှိခြင်း၊ ဂလင်းတစ်သျှူးမှ autoimmune ပျက်စီးမှု။ အမြဲတမ်းပုံစံလည်း mitochondrial ရောဂါဗေဒတစ်ခုသရုပ်ဖြစ်နိုင်ပါတယ်။ အချို့ကိစ္စများတွင်မိခင်ကိုယ်ဝန်ပထမသုံးလတာကာလအတွင်းမိခင်ခံစားခဲ့ရသည့် enterovirus ကူးစက်မှုသည်မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါကိုဖြစ်ပေါ်စေနိုင်သည်။
အမျိုးအစားနှင့်မွေးကင်းစကလေးငယ်ဆီးချိုရောဂါ၏ရောဂါလက္ခဏာများ
မွေးကင်းစကလေးတွင်အဓိကကျသောပုံစံနှစ်မျိုးရှိသည်။
- ယာယီသို့မဟုတ်ယာယီ NSD။ ပိုများသောရွေးချယ်မှု။ ကုသမှုမည်သို့ပင်ရှိစေကာမူ ၃ လအရွယ်မတိုင်မီရောဂါလက္ခဏာများသည်တဖြည်းဖြည်းပျောက်ကွယ်သွားသည်။ အပြည့်အဝလွှတ်အသက် 6 လနှင့် 1 နှစ်အကြားတွေ့ရှိနိုင်ပါသည်။ လူကြီးဘဝတွင်ပြန်လည်အသက်ပြန်ရှင်လာနိုင်သည်။
- မြဲသို့မဟုတ်အမြဲတမ်း NSD။ Syndromic Malformations ၏ဖွဲ့စည်းပုံတွင်မကြာခဏပါဝင်သည်။ ရာသက်ပန်အင်ဆူလင်ကုထုံးလိုအပ်သည်။
အခွားသော syndromic disorders ၏မရှိခြင်းအတွက်ယာယီနှင့်အမြဲတမ်းမွေးကင်းစကလေးငယ်ဆီးချိုရောဂါ၏လက်တွေ့သရုပ်နီးပါးတူညီကြသည်။ ယာယီ tardia နှင့်အတူ, intrauterine ကြီးထွားမှုနှောင့်နှေးမကြာခဏလေ့လာတွေ့ရှိ - ကလေးများသည်ကိုယ်ဝန်အသက်အရွယ်အဘို့အ (3 ရာခိုင်နှုန်းအောက်) စံထက်သိသိသာသာလျော့နည်းကိုယ်ခန္ဓာအလေးချိန်နှင့်အတူမွေးဖွားကြသည်။ ယာယီပုံစံရှိသောကလေး၏ယေဘုယျအခြေအနေသည်အနည်းငယ်နှောင့်ယှက်ခြင်းခံရသည် - လူနာသည်မလှုပ်မရှားဖြစ်နေသည်၊ မေ့မြောမှာထူးခြားသောလက္ခဏာမရှိပါ။ ကောင်းမွန်သောအစာအာဟာရ၏နောက်ခံတွင်ပင်ကလေးသည်ကိုယ်အလေးချိန်တိုးပွားစေသည်။ မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါလက္ခဏာ၏ထင်ရှားသောလက္ခဏာတစ်ခုမှာ polyuria နှင့် dehydration ဟုခေါ်သည်။ များသောအားဖြင့်ပါးစပ်မှ acetone ၏အနံ့ဆိုးဖြစ်သည်။
မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါ၏အမြဲတမ်းပုံစံအတွက်အထက်ပါရောဂါလက္ခဏာများအားလုံးသည်အထူးသဖြင့်ပိုမိုပြင်းထန်သည်။ သို့သော်၎င်းသည်သားအိမ်အတွင်းကြီးထွားမှုနောက်ကျခြင်းကိုမထင်ရှားစေပါ။ အခြားဖြစ်နိုင်ချေရှိသောရောဂါလက္ခဏာများသည် NSD သည်ရောဂါလက္ခဏာတစ်ခု၏ဖွဲ့စည်းမှု၏အစိတ်အပိုင်းတစ်ခုဟုတ်မဟုတ်ပေါ်တွင်မူတည်သည်။ IPEX-syndrome ရောဂါဖြစ်ပွားမှုနှင့်အတူ hyperglycemia သည်အခြား endocrine နှင့်ကိုယ်ခံစွမ်းအားမမှန်မှုများနှင့် celiac negative enteropathy တို့နှင့်ပေါင်းစပ်ထားသည်။ ဆေးခန်းတွင်ဤအရာသည်နှင်းခူရောဂါ၊ နာတာရှည်ဝမ်းလျှောခြင်း၊ အူမင်သိုင်းရွိုက်သိုင်းရွိုက်ရောဂါ၊ Walcott-Rallison Syndrome တွင်မွေးကင်းစကလေးငယ်မှဆီးချိုရောဂါအပြင်ကျောက်ကပ်ဆိုင်ရာပျက်ကွက်ခြင်း၊ ထောက်လှမ်းရေးအားနည်းခြင်း၊ hepatomegaly နှင့် spondyloepiphysic dysplasia တို့ပါဝင်သည်။
မွေးကင်းစကလေးဆီးချိုရောဂါ၏ကုသမှု
မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါ၏အမြဲတမ်းနှင့်ယာယီပုံစံများများအတွက်ကုထုံးနည်းဗျူဟာသိသိသာသာကွဲပြားခြားနားပါသည်။ မြဲမြံသော NSD ရှိကလေးများအတွက်အင်ဆူလင်အစားထိုးကုထုံးကိုပြသည်၊ ၎င်းသည်ကယ်လိုရီမြင့်မားသောအာဟာရဖြင့်ဖြည့်စွက်ထားသည်။ အင်ဆူလင် sensitivity ကိုနှင့်သွေးဂလူးကို့စအပေါ်အခြေခံပြီးအဆိုပါကုထုံး regimen တစ် ဦး ချင်းစီကလေးအတွက်တစ် ဦး ချင်းရွေးချယ်သည်။ စည်းကမ်းအနေဖြင့်တိုတောင်းသောနှင့်ရှည်လျားသောလုပ်ဆောင်မှုနှစ်ခုလုံး၏အင်ဆူလင်များကိုအသုံးပြုသည်။ လက်ရှိမွေးကင်းစကလေးငယ်များ၏ဆီးချိုရောဂါ၏ရောဂါလက္ခဏာရောဂါအပေါ် မူတည်၍ သင့်လျော်သောဆုံးမပဲ့ပြင်မှုပြုလုပ်သည်။ ဥပမာအားဖြင့်, FOXR3 ဗီဇ mutation နှင့်အတူ cytostatics သတ်မှတ်ထားသော, ရိုးတွင်းခြင်ဆီအစားထိုးကုသမှုကိုလုပ်ဆောင်နှင့် KCNJ11 ချွတ်ယွင်းနှင့်အတူ, insulins အစား sulfanylureas အသုံးပြုကြသည်။ အစားထိုးအင်ဆူလင်ကုထုံးတစ်သက်တာလုံးညွှန်ပြနေသည်။
မွေးကင်းစကလေးငယ်များတွင်ဆီးချိုရောဂါကူးစက်ခံထားရသောလူနာများတွင်အင်ဆူလင်ကုထုံးကိုအဆင့်မြင့်သော glycemia၊ exicosis၊ အထွေထွေအခြေအနေအကြီးအကျယ်နှောက်ယှက်ခြင်း၊ ကိုယ်အလေးချိန်ချို့တဲ့ခြင်းနှင့်နှေးကွေးသောအစွမ်းများဖြင့်သာအသုံးပြုသည်။ ပထမ ၆-၁၂ လအတွင်းသကြားဓာတ်လျှော့ချသည့်ဆေးဝါးများလိုအပ်မှုမှာလျော့ကျသွားပြီးပျောက်ကွယ်သွားသည်။ လုံးဝလွှတ်ခြင်းဖြစ်သည်။ NSD ၏ဒိုင်းနမစ်ပေါ် မူတည်၍ သွေး၏ဂလူးကို့စ်ပမာဏကိုစစ်ဆေးခြင်းနှင့် ၇ ရက် (သို့) တစ်ကြိမ်လျှင် endocrinologist နှင့်ကလေးအထူးကုဆရာဝန်သို့မဟုတ်မိသားစုဆရာ ၀ န်တို့မှပြုလုပ်နိုင်သည်။
မွေးကင်းစကလေးဆီးချိုရောဂါ၏ခန့်မှန်းခြင်းနှင့်ကာကွယ်တားဆီးရေး
မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါ၏ယာယီပုံစံအတွက်ဟောကိန်းသည်အဆင်သင့်ဖြစ်သည်။ စည်းကမ်းချက်အရ ၆ လမှ ၁ နှစ်အထိပြည့်စုံသောဆေးလွှတ်ခြင်းအပြီးဖြစ်ပွားသည်။ နောက်ပိုင်းတွင်အချို့သောကလေးများသည်ချို့တဲ့သောဂလူးကို့စ်ကိုသည်းခံနိုင်ကြသည်။ အသက် ၂၀ မှ ၃၀ ကြားအကြား autoimmune ဆီးချိုရောဂါဖြစ်ပွားနိုင်ခြေလည်းရှိသည်။ မွေးကင်းစကလေးငယ်၏အမြဲတမ်းပုံစံဖြင့်ပြန်လည်နာလန်ထူရန်ခန့်မှန်းချက်မှာညံ့ဖျင်းသည်။ ရောဂါပိုးရှိနေသော်လည်းမည်သို့ပင်ဖြစ်စေကလေးငယ်သည်အသက်အတွက်အင်ဆူလင်ကိုသောက်ခိုင်းရလိမ့်မည်။ ဤ NSD ပုံစံဖြင့်ဘဝအတွက်ကြိုတင်ခန့်မှန်းခြင်းသည်သံသယဖြစ်ဖွယ်ဖြစ်သည်။ ရလဒ်မှာအချို့သောမျိုးရိုးဗီဇဆိုင်ရာရောဂါများရှိနေခြင်းအပေါ်များစွာမူတည်သည်။ IPEX ရောဂါနှင့်အတူကလေးအများစုသည်ပြင်းထန်သောဆိပ်ပျံ့နှံ့ခြင်းမှတစ်နှစ်မတိုင်မီသေဆုံးသည်။
မွေးကင်းစကလေးများ၏ဆီးချိုရောဂါကိုသတ်သတ်မှတ်မှတ်ကာကွယ်ခြင်းမပြုရသေးပါ။ သတ်သတ်မှတ်မှတ်ကြိုတင်ကာကွယ်ရေးအစီအမံများတွင်ရောဂါပိုးရှိသူကလေးရှိခြင်းဖြစ်နိုင်ခြေကိုအကဲဖြတ်သည့်စုံတွဲများအတွက်မျိုးရိုးဗီဇဆိုင်ရာအကြံပေးခြင်းများပါဝင်သည်။ မမွေးသေးသောကလေးတွင် NSD ဖြစ်ပွားမှုနှုန်းမြင့်မားသောအခြေအနေတွင် amniocentesis ကို karyotyping ဖြင့်ပြုလုပ်နိုင်သည်။
မွေးကင်းစကလေးကဘာလဲ
တစ်နှစ်အောက်ကလေးငယ်များတွင်ဤလေးနက်သောရောဂါပျံ့နှံ့မှုသည်ကလေးသူငယ်နှစ်သိန်းလျှင်ရောဂါဖြစ်ပွားမှု ၁ ခုဖြစ်သော်လည်း၎င်းရောဂါသည်၎င်း၏ပြင်းထန်သောလမ်းစဉ်နှင့်အသက်အန္တရာယ်ခြိမ်းခြောက်မှုများကြောင့်ထင်ရှားသည်။ ထို့အပြင်မွေးကင်းစကလေးများတွင်သွေးဂလူးကို့စ်တိုးများလာခြင်းနှင့်အတူမွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါသည်ရှုပ်ထွေးသောဆေးကုသမှုကိုရရှိသည်။ ထို့နောက်အမြင်အာရုံသို့မဟုတ်လုံးဝပျောက်ဆုံးသွားခြင်း၊ ကလေး၏ရုပ်ပိုင်းဆိုင်ရာနှင့်စိတ်ပိုင်းဆိုင်ရာဖွံ့ဖြိုးမှုအားနည်းခြင်း၊ ကျောက်ကပ်ပျက်ခြင်း၊
မွေးကင်းစ၌ဤရောဂါဗေဒပုံစံနှစ်မျိုးရှိသည်။
- ယာယီ (လှိမ့်) - ရောဂါဖြစ်ပွားမှု ၅၀% တွင်၊ ဆီးချိုရောဂါလက္ခဏာများသည်အသက် ၁၂ ပတ်မတိုင်မီအလိုအလျောက်ပျောက်ကွယ်သွားပြီးကလေးများအပိုကုထုံးမလိုအပ်ပါ။
- persistent ပုံစံအများအားဖြင့်အမျိုးအစား ၁ ဆီးချိုရောဂါအဖြစ်သို့ကူးပြောင်းသည်။
သို့သော်အရေးကြီးသောအချက်မှာပင်ယာယီပုံစံသည်ကျောင်း၌သို့မဟုတ်ဆယ်ကျော်သက်အရွယ်တွင်ဆီးချိုရောဂါဖြစ်နိုင်ချေနှစ် ၂၀ ရှိခြင်း၊ အထူးသဖြင့်မျိုးရိုးလိုက်သောဝန်ထုပ်ဝန်ပိုးနှင့်ပန်ကရိယဆဲလ်များ (ဗိုင်းရပ်စ်များ၊ မူးယစ်ဆေးဝါးများ၊ အန္တရာယ်ရှိသောထုတ်ကုန်များ) တွင်ပြင်းထန်သောအချက်များနှင့်ထိတွေ့နိုင်သည်ကိုသတိရရန်အရေးကြီးသည်။ , ဆေးဝါးများ), စိတ်ဖိစီးမှု, အလုပ်များ။ အထူးသဖြင့်အန္တရာယ်ရှိသည့်ကလေးများ၏အပြုအမူသို့မဟုတ်အခြေအနေအပြောင်းအလဲများကိုစောင့်ကြည့်ရန်ဂရုပြုရမည်။
မွေးကင်းစအတွက်ရောဂါဗေဒ၏ရောဂါလက္ခဏာများ
ရောဂါလက္ခဏာနှစ်မျိုးလုံးတွင်တူညီသောလက္ခဏာများဖြစ်သည့်အတွက်၎င်းတို့ကိုပေါင်းစပ်လေ့ရှိသည်။
အဓိကရောဂါလက္ခဏာများမှာ -
- ခန္ဓာကိုယ်အလေးချိန်လျော့နည်းကြောင်းပြသသည့်အူတွင်းသားကြီးထွားမှုနောက်ကျခြင်း၊
- ကလေးငယ်၏ပင်ပန်းနွမ်းနယ်မှုနှင့်လှုပ်ရှားမှုမရှိခြင်း၊
- အစာစားချင်စိတ် (သို့) ပုံမှန်ယုတ်လျော့သွားသော်လည်းကလေးမှာကိုယ်အလေးချိန်တက်နေခြင်းမဟုတ်ပါ
- မကြာခဏနှင့် profuse ဆီးသွားခြင်း,
- ရေဓာတ်ခန်းခြောက်ခြင်း၊ အရေပြားကိုခေတ္တခဏဖြတ်ခြင်း၊ ကလေး၏ယေဘုယျအားနည်းချက်၊ ခြောက်သွေ့သောအမြှေးပါးများနှင့်နှလုံးခုန်ခြင်း၊
- အက်ဆစ် - အခြေခံချိန်ခွင်ကိုအက်ဆစ်ဘက်သို့ပြောင်းလိုက်ခြင်း၊ အက်စီဒိုးစ်သည်ပါးစပ်မှအက်တတွန်၏အနံ့အားဖြင့်သိရှိနိုင်ရန်လွယ်ကူသည်။
- သွေးနှင့်ဆီးစမ်းသပ်မှုများတွင်မြင့်မားသောဂလူးကို့စ်အဆင့်ရှိပြီး၊ ketone အလောင်းများသည်ဆီး၌ရှိနိုင်သည်။
ပုံစံတစ်မျိုးဖြင့်အမှတ်အသားအားလုံးသည်ပိုမိုတောက်ပနေပြီး၎င်းအားလျင်မြန်စွာစစ်ဆေးနိုင်စေသည်။ လက်တွေ့သရုပ်ကလေး၏ဘဝ၏ပထမအပတ်တွင်ပေါ်လာပါသည်။
ကုသမှုနည်းလမ်းများ
ရောဂါကိုအဓိကအားဖြင့်မျိုးဗီဇ၏သွေဖည်မှုကြောင့်ဖြစ်ရခြင်းကြောင့်၎င်းသည်လုံးဝပျောက်ကင်းအောင်မကုသနိုင်ပါ။ ရောဂါဗေဒပုံစံများရှိသည့်ကလေးများအတွက်တစ်သက်တာအင်ဆူလင်ကုထုံးကိုသတ်မှတ်ထားသည်။ ဤကိစ္စတွင်ကလေး၏အလေးချိန် ၁ ကီလိုဂရမ်တွင် ၃-၄ ယူနစ်ခန့်သာရှိသည်။
 ယာယီသို့မဟုတ်မွေးကင်းစကလေးများပုံစံဖြင့်အင်ဆူလင်ကိုသတ်မှတ်မထားပါ။ ကုသမှု၏အခြေခံမှာယူရီးယားဆာလဖိတ်သို့မဟုတ်ဂလစ်ဘန်ကလာမီကဲ့သို့သောကိုယ်ခန္ဓာ၏အင်ဆူလင်ထုတ်လုပ်မှုကိုမြှင့်တင်ပေးသည့်သွေးကိုသကြားဓာတ်နည်းစေသည့်ဆေးများဖြစ်သည်။
ယာယီသို့မဟုတ်မွေးကင်းစကလေးများပုံစံဖြင့်အင်ဆူလင်ကိုသတ်မှတ်မထားပါ။ ကုသမှု၏အခြေခံမှာယူရီးယားဆာလဖိတ်သို့မဟုတ်ဂလစ်ဘန်ကလာမီကဲ့သို့သောကိုယ်ခန္ဓာ၏အင်ဆူလင်ထုတ်လုပ်မှုကိုမြှင့်တင်ပေးသည့်သွေးကိုသကြားဓာတ်နည်းစေသည့်ဆေးများဖြစ်သည်။
အမှုတစ်ခုစီကိုသီးခြားစီသတ်မှတ်သည်၊ တက်ရောက်သူဆရာဝန်ကပုံမှန်ချိန်ညှိသည်။
ရှားပါးသောကိစ္စများတွင်အင်ဆူလင်ဆေးများကိုသတ်မှတ်သည်၊ ၎င်းသည်သုံးလအရွယ်တွင်တဖြည်းဖြည်းလျော့နည်းသွားပြီးပျောက်ကွယ်သွားသည်။ hypoglycemic မူးယစ်ဆေးဝါးများသည်လည်းအလားတူပင်၊ ၆-၁၂ လအရွယ်တွင်စားသုံးမှုရပ်သည်။
တစ်ပြိုင်တည်းမှာပင်ကိုယ်ခန္ဓာ၏ပုံမှန်လည်ပတ်မှုကိုအနှောင့်အယှက်ဖြစ်စေသောရောဂါလက္ခဏာများကိုဖယ်ရှားရန် ရည်ရွယ်၍ ကုသမှုကိုသတ်မှတ်ထားသည်။ ခန္ဓာကိုယ်အတွင်းရှိပုံမှန်အက်ဆစ် - အခြေခံမျှတမှုနှင့်ရေအဆင့်ကိုထိန်းသိမ်းသည်။ ပိုတက်စီယမ်၊ ဆိုဒီယမ်နှင့်ကယ်လစီယမ်ပါ ၀ င်သောဆေးဝါးများ၊ ဆိုဒီယမ်ကလိုရိုက်အဖြေတစ်ခုကိုသတ်မှတ်နိုင်သည်။ ပန်ကရိယအင်ဇိုင်းများကိုတစ်ခါတစ်ရံအကြံပြုပါသည်။
ရောဂါ၏ဖွံ့ဖြိုးတိုးတက်မှုအတွက်ဟောကိန်းသည်၎င်း၏ပုံစံနှင့်ရောဂါရှာဖွေတွေ့ရှိရမည့်အချိန်ကာလအပေါ်များစွာမူတည်သည်။ ဒါကြောင့်စဉ်ဆက်မပြတ်ပုံစံဖြင့်ကလေးဟာအင်ဆူလင်ကြိုတင်ပြင်ဆင်မှုများကိုတစ်သက်လုံးအသုံးချမှာဖြစ်ပါတယ်။
သူသည်ဆေးခန်းတွင်မှတ်ပုံတင်ပြီးဆေးကုသမှုခံယူရန်အခမဲ့ဖြစ်သည်။ သို့သော်ရောဂါကိုယ်နှိုက်သည်ကိုယ်ခန္ဓာကိုသက်ရောက်မှုရှိပြီး၎င်း၏ယေဘုယျအခြေအနေကိုပိုမိုဆိုးရွားစေသည်။အမြင်အာရုံချို့တဲ့ခြင်း၊ ဒဏ်ရာများကိုကုစားခြင်းနည်းပါးခြင်းနှင့်ဒဏ်ရာမှကာလကြာရှည်စွာပြန်လည်နာလန်ထူခြင်းစသည့်ပြနာများသည်ကလေးတစ်သက်လုံးကိုထိခိုက်စေလိမ့်မည်။
ယာယီရောဂါဗေဒနှင့်အတူ, ရောဂါလက္ခဏာတွေတဖြည်းဖြည်းပျောက်ကွယ်သွားခြင်းနှင့်ကုသမှုကိုရပ်တန့်။ သို့သော်ကလေးသည်စဉ်ဆက်မပြတ်ပြန်လည်သုံးသပ်မှုခံနေရဆဲဖြစ်ပြီးပုံမှန်စစ်ဆေးမှုများကိုခံယူရသည်။ ၎င်းသည်မြီးကောင်ပေါက်အရွယ်သို့မဟုတ်အရွယ်ရောက်ပြီးသူများတွင်ရောဂါထပ်မံဖြစ်ပွားခြင်းဖြစ်နိုင်သည်။ ဒါဟာလွှတ်၏ကြာချိန်နှင့်ပြီးပြည့်စုံသောရောဂါပျောက်ကင်း၏ဖြစ်နိုင်ခြေကိုကြိုတင်ခန့်မှန်းမဖြစ်နိုင်ပါ။
ကြိုတင်ကာကွယ်မှုများပြုလုပ်ရန်လူနာအားအကြံပြုသည် -
- အလွယ်တကူအလွယ်တကူစားနိုင်သောဘိုဟိုက်ဒရိတ်နှင့်အဆီဓာတ်ရှိသောကျန်းမာရေးဓာတ်စာကိုကပ်ထားပါ။
- ပုံမှန်ကာယလေ့ကျင့်ခန်းများနှင့်အကျင့်ဆိုးများမရှိခြင်းနှင့်အတူကျန်းမာသောဘဝပုံစံကိုလိုက်နာပါ။
- အဝလွန်တာကိုရှောင်ပါ
- အခြားရောဂါများဖြစ်လျှင်၎င်းတို့ကိုအချိန်တိုအတွင်းဖယ်ရှားပစ်ရန်ကြိုးစားပါ၊
- သွေးသကြားကိုထိန်းချုပ်။
၎င်းတို့သည်လွှတ်ခြင်းကာလကိုကြာရှည်စွာပြုလုပ်နိုင်ပြီးရောဂါ၏ပြန်လည်ဖွံ့ဖြိုးတိုးတက်မှုကိုဖြစ်နိုင်သမျှကာလပတ်လုံးနှောင့်နှေးစေနိုင်သည်ဟုယူဆကြသည်။
ဒါဟာကလေးရဲ့ခန္ဓာကိုယ်အပေါ်ရောဂါဗေဒ၏သြဇာလွှမ်းမိုးမှုအလွန်အားကောင်းတဲ့ကြောင်းသတိပြုသင့်သည်နှင့်ပိုမိုမြန်ဆန်ကုသမှုသတ်မှတ်ထားသော, လျော့နည်းကြောင့်ပေါ်လာပါလိမ့်မယ်။ အမှု ၂၀ ရာခိုင်နှုန်းခန့်တွင်ဖွံ့ဖြိုးမှုနှောင့်နှေးမှုရှိသည်။
ထို့ကြောင့်ကလေးများတွင်အာရုံကြောဆိုင်ရာရောဂါများကိုမှတ်သားထားသည်မှာစကားနှင့်မော်တာဖွံ့ဖြိုးမှု၊ ဝက်ရူးပြန်ရောဂါ၊ ကြွက်သားအားနည်းခြင်း၊ သူတို့ကိုလျော်ကြေးပေးရန်အတော်လေးခက်ခဲသည်။
၎င်းသည်အခြားကိုယ်တွင်းအင်္ဂါများအပေါ်အကျိုးသက်ရောက်နိုင်သည် - ကျောက်ကပ်နှင့်အသည်းရောဂါဗေဒ၊ စိတ်ပိုင်းဆိုင်ရာရောဂါများ။
ရောဂါ၏ဇာစ်မြစ်၏ဝိသေသလက္ခဏာများနှင့်ဆက်စပ်။ ၎င်း၏ကာကွယ်တားဆီးရေးရေးဆွဲရန်ခက်ခဲသည်။ ပထမတစ်ခုမှာကိုယ်ဝန်မစီစဉ်မီမိဘနှစ် ဦး စလုံး၏ကျန်းမာသောဘဝပုံစံကိုထိန်းသိမ်းခြင်းပါဝင်သည်။
ဤကာလသည်အနည်းဆုံးခြောက်လဖြစ်သင့်သည်။ ဆေးဘက်ဆိုင်ရာနှင့်မျိုးရိုးဗီဇဆိုင်ရာတိုင်ပင်ဆွေးနွေးမှုကိုအယူခံဝင်ခြင်းသည်လည်းကူညီနိုင်သည်။ မိသားစုတွင်အလားတူသို့မဟုတ်မျိုးရိုးလိုက်ရောဂါဗေဒများတွေ့ရှိပါက၎င်းသည်အထူးအရေးကြီးသည်။ အထူးကုများသည်ပtheိသန္ဓေတည်ခြင်းအတွက်ပြင်ဆင်ခြင်းနှင့်လိုအပ်သောအကြံပြုချက်များပေးလိမ့်မည်။
Dr. Komarovsky မှဗွီဒီယို
အရေးကြီးသောအခြေအနေမှာကိုယ်ဝန်ဆောင်နေစဉ်အမျိုးသမီးများကျန်းမာရေးနှင့်အန္တရာယ်ဖြစ်စေနိုင်သောအချက်များနှင့်ထိတွေ့ခြင်းမှရှောင်ရှားခြင်းဖြစ်သည်။ အစဉ်အလာအရအမျိုးသမီးများသည်ဗိုင်းရပ်စ်ကူးစက်မှုနှင့်ကူးစက်ခံရနိုင်သည့်နေရာများ၊ မျှော်လင့်ထားသည့်မိခင်များအတွက်ရောဂါများနှင့်ဆေးဝါးများကိုအနည်းဆုံးသတ်မှတ်ထားသည့်နေရာများကိုရှောင်ရှားရန်အကြံပေးသည်။ များသောအားဖြင့်အမျိုးသမီးတစ် ဦး အတွက်အန္တရာယ်ရှိသည့်ကလေးငယ်များအတွက်သာအသုံးပြုသည်။
ဟုတ်ပါတယ်, အရက်, ဆေးရွက်ကြီးနှင့်စိတ်ကိုပြောင်းလဲစေသောအရာဝတ္ထုများအသုံးပြုခြင်းအဖြစ်အပျက်သဘောဆောင်သောရှုထောင့်ဤကာလအတွင်းရှောင်ကြဉ်သင့်သည်။ ရောဂါဗေဒ၏အသွင်အပြင်ကိုကြိုတင်ခန့်မှန်းရန်မဖြစ်နိုင်ပါ၊ သို့သော်၎င်းမှဘေးကင်းလုံခြုံရန်မှာအမှန်ပင်။
အကြောင်းရင်းများနှင့်အန္တရာယ်အချက်များ
 မွေးကင်းစ၌ဤရောဂါ၏ဖွံ့ဖြိုးတိုးတက်မှုကိုမကြာခဏမျိုးရိုးဗီဇ predisposition အားဖြင့်ဖြစ်စေသည်နှင့်မိဘများထံမှမှတဆင့်ကူးစက်သောဖြစ်ပါတယ်
မွေးကင်းစ၌ဤရောဂါ၏ဖွံ့ဖြိုးတိုးတက်မှုကိုမကြာခဏမျိုးရိုးဗီဇ predisposition အားဖြင့်ဖြစ်စေသည်နှင့်မိဘများထံမှမှတဆင့်ကူးစက်သောဖြစ်ပါတယ်
မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါသည်အင်ဆူလင်ထုတ်လုပ်သည့်ဆဲလ်များ၏ပုံမှန်လည်ပတ်မှုအတွက်တာဝန်ရှိသောဗီဇပြောင်းလဲမှုကြောင့်ဖြစ်သည်။ ထို့ကြောင့်မိဘတစ် ဦး သည်ဆီးချိုရောဂါရှိသောမိသားစုမှကလေးငယ်များအားအထူးအာရုံစိုက်သည်။ သို့သော်တစ်ချိန်တည်းတွင်မွေးကင်းစနှင့်မွေးကင်းစများတွင်ဤရောဂါဖြစ်ပွားမှုသည်အခြားအကြောင်းတရားများနှင့်ဆက်နွယ်နေပြီး၎င်းတို့ကိုလူသိများရန်လည်းလိုအပ်သည်။
ဤရွေ့ကားအန္တရာယ်အချက်များသန္ဓေသား၏ပန်ကရိယဖွဲ့စည်းပုံ၏တင်သောနှင့်ကွဲပြားခြားနားမှုနှင့်အတူဝင်ရောက်စွက်ဖက်ခြင်းနှင့်အင်ဆူလင်လျှို့ဝှက်ဒေသ၏ပုံပျက်သောဖြစ်ပေါ်စေသည့်ဆိုးရွားသောအေးဂျင့်များပါဝင်သည်။
ဤရွေ့ကားပါဝင်သည်:
- ကူးစက်ရောဂါများ (ဝက်သက်၊ ရေကျောက်၊ cytomegalovirus၊ ဂျိုက်သိုး၊ ပါးချိတ်ရောင်၊ ကော့စ်စီဗိုင်းရပ်စ်)၊
- ဆေးဝါးများသောက်ခြင်း (Streptozocin, Vacor, Diazoxide, Alloxanpentamidine, β-adrenergic agonists, α-interferon, Thiazides, anti-depressants),
- ဆေးလိပ်သောက်ခြင်း၊ မူးယစ်ဆေးဝါးနှင့်အရက်သေစာသောက်ခြင်း၊ အထူးသဖြင့်ကိုယ်ဝန်ပထမသုံးလပတ်တွင်၊
- ပန်ကရိယဖွဲ့စည်းပုံ၏ persistent morphofunctional ရင့်ကျက်နှင့်အတူအချိန်မတိုင်မီ။
 ဖြစ်နိုင်ချေရှိသောအချက်တစ်ခုသို့မဟုတ်တစ်ခုထက်ပိုသောသမိုင်းရှိပါကကလေး၏သကြားဓာတ်ပမာဏကိုစစ်ဆေးရန်လိုအပ်သည်
ဖြစ်နိုင်ချေရှိသောအချက်တစ်ခုသို့မဟုတ်တစ်ခုထက်ပိုသောသမိုင်းရှိပါကကလေး၏သကြားဓာတ်ပမာဏကိုစစ်ဆေးရန်လိုအပ်သည်
မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါဖြစ်ပွားမှုဖွံ့ဖြိုးတိုးတက်မှုကာလအတွင်းသာမကကလေးမွေးဖွားပြီးနောက်တွင်အန္တရာယ်ဖြစ်စေသောအချက်များကြောင့်အစပြုနိုင်သည်ကိုမိဘများသတိရသင့်သည်။
ကလေးငယ်များတွင်ဆီးချိုရောဂါကြောင့်ဖြစ်နိုင်သည် -
- ပြင်းထန်ဗိုင်းရပ်စ်သို့မဟုတ်ဘက်တီးရီးယားကူးစက်မှု,
- ပန်ကရိယကိုအဆိပ်အတောက်ဖြစ်စေသည့်ဆေးဝါးများကိုအချိန်ကြာမြင့်စွာသုံးစွဲခြင်း (ပiotိဇီဝဆေးများ၊ ဆာလဖာဆေးများ) -
- ဖိစီးမှု - ကြာမြင့်စွာငိုကြွေးခြင်းနှင့်အာရုံကြောစနစ်ကိုစဉ်ဆက်မပြတ်စိတ်အနှောင့်အယှက်ဖြစ်စေခြင်း (ကျယ်လောင်သောအသံများ၊ တောက်လောင်နေသောအလင်းများ) သည်ဤရောဂါ၏အန္တရာယ်ကိုကလေးငယ်များတွင်ဖြစ်ပေါ်စေသည်။
- မသင့်လျော်သောနို့တိုက်ကျွေးခြင်း - ဖက်တီး၊ ကြော်ထားသောအစားအစာများ၊ ၃ လအောက်ကလေးငယ်များ၊ သကြား၊
ဘယ်အချိန်မှာမွေးကင်းစကလေးဆီးချိုရောဂါရှိသနည်း
များသောအားဖြင့်ဤမွေးကင်းစကလေးငယ်များတွင်မြင်တွေ့နိုင်သည့်လက်တွေ့လက္ခဏာများမှာသွေးထဲတွင်သကြားဓာတ်မြင့်မားခြင်းနှင့်ရောဂါကိုအချိန်မီစစ်ဆေးခြင်း၏ရှုပ်ထွေးမှုတို့ဖြစ်သည်။
မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါ၏လက္ခဏာများ:
- အစာစားချင်စိတ်နှင့်အစာကျွေးမှုအကြိမ်များနှင့်ကိုယ်အလေးချိန်မလုံလောက်ခြင်း၊ ကလေးသည်အမြဲတမ်းအစာကျွေးရန်လိုအပ်ကြောင်းသတိပြုရန်အရေးကြီးသည်။
- အဆက်မပြတ်စိုးရိမ်ပူပန်မှုနှင့်ခံစားမှု၊
- တစ်နေ့လျှင်ဆီးပမာဏများစွာ (၂ လီတာထက် ပို၍)၊
- အမြဲတမ်းအနှီးအဖုအပိန့်များ၊ ရောင်ရမ်းခြင်းနှင့်အရေပြားကိုယားယံခြင်း၊
- မှုများထပ်တလဲလဲ pustular ရောဂါများ,
- တစ်ချိန်ချိန်မှာကလေးငယ်ဟာအပြေးအလွှားဖြစ်လာပြီးသူ့ပတ် ၀ န်းကျင်ကိုစိတ်ဝင်စားလာတယ်။
- အသားအရေခြောက်သွေ့ခြင်း၊
- ဆီးဟာစေးကပ်လာပြီးအဖြူရောင်အညစ်အကြေးတွေကိုအနှီးထဲမှာကပ်ထားတယ်။
 ဤရှုပ်ထွေးသောရောဂါဗေဒ၏လက္ခဏာတစ်ခုမှာရေငတ်နေခြင်းဖြစ်သည်။ ကလေးငယ်သည်အချိုရည်အနည်းငယ်သာသောက်ပြီးမှသာအေးဆေးတည်ငြိမ်သည်။
ဤရှုပ်ထွေးသောရောဂါဗေဒ၏လက္ခဏာတစ်ခုမှာရေငတ်နေခြင်းဖြစ်သည်။ ကလေးငယ်သည်အချိုရည်အနည်းငယ်သာသောက်ပြီးမှသာအေးဆေးတည်ငြိမ်သည်။
သွေးထဲတွင်သကြားဓာတ်ပါဝင်မှုတိုးပွားလာသည်နှင့်အမျှတစ်နှစ်အောက်ကလေးငယ်များတွင်ဆီးချိုရောဂါလက္ခဏာများပိုမိုဆိုးရွားလာသည် - ပြင်းထန်သောအော့အန်ခြင်း (ထင်ရှားသောအကြောင်းပြချက်မရှိဘဲ)၊ ၀ မ်းလျှောခြင်း၊ တက်ကြွစွာအဆင်သင့်ဖြစ်ခြင်း၊ ဤအခြေအနေမျိုးတွင်ကလေးအားဆေးရုံတွင်ချက်ချင်းဆေးရုံတင်ကုသခြင်း၊ ရောဂါရှာဖွေဖော်ထုတ်ခြင်းနှင့်အရေးပေါ်ကုသမှုပြုလုပ်ရန်လိုအပ်သည်။
ဆီးချိုရောဂါတွင်၊ တစ်နှစ်မပြည့်သေးသောကလေးငယ်များသည်ဇီဝဖြစ်စဉ်နှင့်ရေဓာတ်ခန်းခြောက်ခြင်းရောဂါများကိုဖြစ်ပေါ်စေပြီးကျန်းမာရေးဆိုင်ရာဆိုးကျိုးများဖြစ်စေနိုင်သည်။ ဤရောဂါကိုနို့စို့အရွယ်၌ကုထုံးသည်ရောဂါဖြစ်ပွားမှုပုံစံပေါ်တွင်မူတည်သည်။
 ဒီရောဂါဗေဒအတွက်မှန်ကန်သောကုထုံးကိုသတ်မှတ်ရန်မွေးကင်းစတွင်ရောဂါ၏ပုံစံကိုဆုံးဖြတ်ရန်လိုအပ်သည်
ဒီရောဂါဗေဒအတွက်မှန်ကန်သောကုထုံးကိုသတ်မှတ်ရန်မွေးကင်းစတွင်ရောဂါ၏ပုံစံကိုဆုံးဖြတ်ရန်လိုအပ်သည်
ဆီးချိုရောဂါသည်မည်သည့်အသက်အရွယ်တွင်မဆိုစောစောစီးစီးရှာဖွေတွေ့ရှိရန်နှင့်အချိန်မီကုသရန်လိုအပ်သောလေးနက်ပြီးရှုပ်ထွေးသောရောဂါဗေဒဖြစ်သည်။ မွေးကင်းစကလေးငယ်များတွင် I အမျိုးအစားဆီးချိုရောဂါဖွံ့ဖြိုးမှုသည်ကလေး၏အခြေအနေနှင့်မိဘများနှင့်အထူးကုများ၏စဉ်ဆက်မပြတ်နိုးနိုးကြားကြားရှိနေရန်လိုအပ်သည်။
ဖြစ်နိုင်လျှင်၊ ကလေးအားဆိုးရွားသည့်သက်ရောက်မှုများမှဆိုးရွားသည့်မိသားစုသမိုင်းကြောင်းမှကာကွယ်ရန်လိုအပ်သည်။ ဆီးချိုရောဂါကိုစောစီးစွာမိတ်ဆက်ပေးသောကလေးငယ်များသည်အမြင့်ဆုံးအာရုံစိုက်မှုနှင့်စောင့်ရှောက်မှုနှင့်ကလေး၏အခြေအနေကိုထိန်းချုပ်ရန်တဖြည်းဖြည်းလေ့ကျင့်သင်ကြားပေးသင့်သည်
သင့်တော်သောအာဟာရ၊ ကုသမှုနှင့်လူနေမှုပုံစံစသောဖြင့်သင်သည်ဆီးချိုရောဂါဖွံ့ဖြိုးမှုကိုတားဆီးနိုင်သည်သို့မဟုတ်ရောဂါကိုသင့်လျော်စွာကုသမှုခံယူပါက၊
မွေးကင်းစအတွက်ဆီးချိုရောဂါနှင့်အလားတူအခြေအနေများ
hyperglycemia နှင့် glucosuria တို့ကမွေးကင်းစကလေးငယ်များတွင်ဘိုဟိုက်ဒရိတ်ဇီဝြဖစ်ပျက်မှု၏ရောဂါများသည်ရောဂါရှာဖွေတွေ့ရှိခြင်းထက် ပို၍ သေချာသည်။ ပုံနှိပ်ထုတ်ဝေထားသောအချက်အလက်များနှင့်ကျွန်ုပ်တို့၏ကိုယ်ပိုင်လေ့လာတွေ့ရှိချက်များကိုခွဲခြမ်းစိတ်ဖြာခြင်းသည်ဤချိုးဖောက်မှုများသည်မူလအစတွင်သောင်းပြောင်းထွေလာဖြစ်ခြင်း၊ ကွဲပြားခြားနားပြီးရလဒ်များကွဲပြားခြင်းရှိကြောင်းအတည်ပြုသည်။
မွေးကင်းစတွင်အမှန်တကယ်မွေးရာပါနှင့်လက်ခဏာရှိသောဆီးချိုရောဂါ၏တည်ရှိမှုအပေါ်ထုတ်ဖော်ပြောကြားခဲ့သည်, ထို "မွေးကင်းစ၏ Pseudo- ဆီးချိုရောဂါ" နှင့် "မွေးကင်းစကလေးများဆီးချိုရောဂါ syndrome ရောဂါ", "ယာယီယာယီဆီးချိုရောဂါ," အောက်မှာအမျိုးမျိုးသောသတင်းရင်းမြစ်များတွင်ဖော်ပြထားသောမွေးဖွားခြင်း။
မွေးကင်းစကလေးငယ်များသည်ဆီးချိုရောဂါ၏ရောဂါကိုပိုမိုရှုပ်ထွေးစေသည့်အကြောင်းအရင်းများထဲမှတစ်ခုအပါအ ၀ င်ဖြစ်သည်။ ပထမအချက်မှာဘိုဟိုက်ဒရိတ်ဇီဝြဖစ်ပျက်မှုများသည် endocrine စနစ်၏လည်ပတ်မှုမှရင့်ကျက်မှုအခြေအနေအောက်တွင်ဖြစ်ပေါ်ကြောင်းတွေ့ရှိရသည်။
အချို့ဖြစ်ရပ်များတွင်၊ ဘိုဟိုက်ဒရိတ်ဇီဝြဖစ်ပျက်မှုရောဂါများသည်အထူးသဖြင့် craniocerebral မွေးဖွားခြင်းဒဏ်၊ ကျောက်ကပ်ရောဂါ၊ အထွေထွေ cytomegaly၊ မွေးကင်းစ၏ hemolytic ရောဂါနှင့်မွေးရာပါ toxoplasmosis တို့သာဖြစ်သည်။
ဤစာတမ်းသည်မွေးကင်းစ၌ဘိုဟိုက်ဒရိတ်ဇီဝြဖစ်ပျက်မှုများ၏လေ့လာတွေ့ရှိချက် ၄ ခုကိုတင်ပြသည်။
လက်တွေ့ရောဂါ, decompensation ၏စင်မြင့်၌မွေးရာပါဆီးချိုရောဂါ။ ရှုပ်ထွေးမှုများ: staphylococcal sepsis (မိလ္လာကန် - ပုံစံ)၊ အထွတ်အထိပ်ကာလ၊ စူးရှသောသင်တန်း၊ staphylococcal enterocolitis, ဒီဂရီ II အာဟာရချို့တဲ့မှု, သွေးအားနည်းရောဂါ။
လူနာအားအင်ဆူလင်ထိုးဆေး ၂ ယူနစ်ပေးပြီး၊ အစာမကျွေးမီ ၃ ယူနစ်ပေးခဲ့သည်။ တစ်ချိန်တည်းမှာပင် sepsis နှင့် enterocolitis များကိုကုသခဲ့သည်။ တဖြည်းဖြည်းနဲ့ glycemia ပုံမှန်ပြန်ရောက်လာတယ်၊ ဆီးထဲမှာသကြားဓာတ်တွေမတွေ့ရဘူး။ နောက်ပိုင်းတွင်ကောင်လေးသည်တစ်နေ့လျှင် ၉ နာရီတွင်တစ်ယူနစ် ၆ ခန်းစီရှိသော ICC ကိုခန့်အပ်ခဲ့သည်။
လူနာတစ်ပတ်လောက်စောင့်ကြည့်ခြင်းသည်ကုသမှု၏လုံလောက်မှုရှိကြောင်းအတည်ပြုပြီးသူသည်အင်ဆူလင်ဓာတ်ပမာဏကိုအိမ်မှထုတ်လိုက်ခြင်းဖြစ်သည်။ ဆေးခန်းတွင်နေစဉ်အတွင်းခန္ဓာကိုယ်အလေးချိန် ၁၀၀၀ ဂရမ်တိုးလာသည်။ ကလေးသည်ပိုမိုတက်ကြွလာသည်၊ အနှီးအဖုများနှင့်အရေပြားအဖုများပျောက်ကွယ်သွားခြင်း၊ ဆေးရုံကဆင်းပြီးနောက်အခြေအနေကျေနပ်နေဆဲဖြစ်သည်။ နို့တိုက်ကျွေးသော, ကုသမှုကိုလက်ခံရရှိ
အခြားအမှုများတွင်မွေးရာပါဆီးချိုရောဂါရှိသည့်ကလေးငယ်များအနည်းငယ်ရှိသည်။ ထိုကဲ့သို့သောလူနာများအတွက်ကိုယ်ဝန်ဆောင် hypotrophy ၏အကြောင်းရင်းများတစ်ခုအနေဖြင့်, သန္ဓေသား၏အသွေး၌အင်ဆူလင်အာရုံစူးစိုက်မှုတစ်ခုလျော့နည်းလာအကြံပြုသည်။ ကလေးတစ် ဦး တွင်ဖွင့်လှစ်သောမိလ္လာကန်လုပ်ငန်းစဉ်ကိုကျွန်ုပ်တို့ကဆီးချိုရောဂါကို ပို၍ ရှုပ်ထွေးစေသည်။

လူနာအားမှန်ကန်သောကူးစက်ပြန့်ပွားမှုကုထုံးကိုညွှန်ကြားထားပြီး၊ သွေးကြောသွင်းအင်ဆူလင် ၄ ယူနစ်ကိုသွေးကြောထဲသို့ထိုးသွင်းပြီးနောက်အရေပြားအောက်တွင်တူညီသောပမာဏကိုရရှိခဲ့သည်။ ဆိုဒီယမ်အက်စ်ကောဘိတ်၊ cocarboxylase နှင့်သွေးပလာစမာတို့ကိုသွေးကြောထဲသို့ထိုးသွင်းခဲ့သည်။ ၂ နာရီအကြာတွင်သွေး၏ဂလူးကို့စ်ပမာဏသည် ၂၈.၉ မီလီမီတာ / L၊ pHmet 7.115၊ pH 7.044 BE -16.5 mmol / L. သို့ကျဆင်းသွားသည်။ ကုသမှုကိုဆက်လက်ပြုလုပ်ခဲ့သည်။ သို့သော်လူနာအားအရေးကြီးသည့်အခြေအနေမှဖယ်ထုတ်ရန်မဖြစ်နိုင်ပါ။
ပန်ကရိယ၏ hypoplasia, adrenal glands, thymus dysplasia, mitral valve angiomatosis ၏ရောဂါဗေဒရောဂါ။ ရှုပ်ထွေးမှုများ - purulent bronchitis, နှစ်ဖက် lobular နှင့် lobular ရေနုတ်မြောင်း pneumonia (အဆုတ်မှခွဲထုတ် Staphylococcus aureus), emphysema နှင့် atelectasis ၏ foci, catarrhal enterocolitis, နှီးအဖု, thrush, ဖက်တီးအသည်း, myocardial granular dystrophy, ဘိုဟိုက်ဒရိတ် dystrophy ။
ဒီလေ့လာမှုမှာဆီးချိုရောဂါရဲ့အကြောင်းရင်းကအင်ဆူလင်ချို့တဲ့မှုနဲ့မွေးရာပါပန်ကရိယ hypoplasia ဖြစ်တယ်။ ၁-၂ လအထိသူမကြီးပြင်းလာခဲ့သည်။ SARS ၏အခြေအနေများမှာအတုအစာကျွေးခြင်းမှပြောင်းရွှေ့ခြင်းနှင့်ဆက်စပ်။ အခြေအနေသိသိသာသာယိုယွင်းပျက်စီးခြင်း ကလေးငယ်သည် hyperglycemic coma ကိုတီထွင်ခဲ့ပြီးယခင်အဆင့်များ၌ရောဂါမပြနိုင်ခဲ့သဖြင့်ရောဂါဖြစ်ပွားစေသောကုထုံးသည်အလွန်နောက်ကျခဲ့သည်။
မိန်းကလေးသည်မိခင်နို့ကိုလက်ခံရရှိနေစဉ်မိခင်အင်ဆူလင်မှကာဗိုဟိုက်ဒရိတ်ကိုအကောင်းဆုံးစားသုံးခြင်းအခြေအနေတွင်သူ၏ဇီဝြဖစ်ခြင်းကိုယူဆနိုင်သည်။ မိခင်နို့တွင်အကန့်အသတ်ရှိသောဟော်မုန်းပါဝင်မှုသည်သိသာထင်ရှားသောအခန်းကဏ္playတွင်မရှိပါ။ မွေးကင်းစတစ်သျှူးများ၏ဆဲလ်များသည်အင်ဆူလင်ကိုထိခိုက်လွယ်သော receptors ၆ ဆနီးပါးပိုများသောကြောင့်အင်ဆူလင်နှင့်ပိုမိုတိကျစွာဆက်စပ်နိုင်စွမ်းရှိခြင်းကြောင့်မွေးကင်းစကလေးများတွင် ၂၄.၃% ရှိပါသည်။ အရွယ်ရောက်သူများတွင် 4.7% ။
- ကလေးရဲ့မငြိမ်မသက်အပြုအမူ၊
- •ရေဓါတ်ခန်းခြောက်ခြင်း (ရေငတ်နေသည်) ကိုညွှန်ပြသည့်ရောဂါလက္ခဏာများ၊
- ပုံမှန်အစာစားချင်စိတ်ရှိနေလျှင်ကလေးသည်ကိုယ်အလေးချိန်မတက်ခြင်း၊
- မွေးကင်းစ၏ဆီးသည်ကပ်လျှက်ရှိပြီးအဝတ်အစားများသို့မဟုတ်အနှီးများ (“ acarch stains” ဟုခေါ်သည်) ပေါ်တွင်ခြေရာများချန်ထားခဲ့သည်။
- အနှီးအဖုနှင့်အရေပြားပေါ်တွင်ရောင်ရမ်းမှုဖြစ်စဉ်များရှိခြင်း၊
- လိင်အင်္ဂါareaရိယာတွင် (vulvitis ယောက်ျားလေးများနှင့်မိန်းကလေးများတွင်) ရောင်ခြင်းဖြစ်ပေါ်မှု။
လက်တွေ့ရုပ်ပုံ
ကလေးများတွင်ဆီးချိုရောဂါ၏အစောပိုင်းလက္ခဏာတစ်ခုမှာ polyuria ဖြစ်ပြီးကလေးငယ်များတွင် bedwetting နှင့် polydipsia တို့ဖြစ်သည်။ ခြောက်သွေ့ပြီးတဲ့နောက်ပိတ်ချောဟာကတ္တီပါစိုင်လိုခက်ခဲလာတယ်။ ဆီးကိုပမာဏများပြားစွာထုတ်ပေးသည် (တစ်နေ့လျှင် ၃-၆ လီတာ)၊ ၎င်း၏သိပ်သည်းမှုမြင့်မားသည် (၁၀၂၀ ကျော်)၊ ဆီးတွင်သကြားပါဝင်သည်။
ketosis လက္ခဏာများနှင့် Acidosis များလာခြင်းသည်အသက်ရှူရမှု၊ နှလုံးခုန်နှုန်းတိုးလာခြင်းနှင့်သွေးပေါင်ချိန်ကျဆင်းခြင်းတို့ဖြစ်သည်။
လက်ရှိအမျိုးအစားခွဲခြားမှုအရသွေးတွင်းသကြားဓာတ်သည်ပုံမှန်တန်ဖိုးများထက်မကျော်လွန်ပါကစာရင်းအင်းအန္တရာယ်အဆင့်အတန်းခွဲခြားရန်ထုံးစံရှိသည်။ Galactose သည်းခံစိတ်စမ်းသပ်မှုသည်ဆီးချိုရောဂါအတွက်မနှစ်သက်သောမျိုးရိုးလိုက်ခြင်း၏ရှေ့မှောက်တွင်မူမမှန်မှုများကိုဖော်ထုတ်ခြင်းမရှိပါ။ နှင့်အဝလွန်ခြင်း၏ဖွံ့ဖြိုးတိုးတက်မှု။
မျိုးရိုးလိုက်မျိုးရိုးလိုက်သောကလေးများသည်ကြီးထွားမှုနှင့်အပျိုဖော်ဝင်ကာလအတွင်းအထူးသဖြင့် neuroendocrine ဆိုင်းတွင်ဇီဝကမ္မပြန်လည်ပြင်ဆင်ခြင်းသည်သူတို့ကိုယ်သူတို့သည်မျိုးရိုးဗီဇစိတ်ပိုင်းဖြတ်ထားသည့်ဇီဝဖြစ်စဉ်ပုံမှန်မဟုတ်မှုများနှင့်ဆီးချိုအမျိုးအစားတို့၏ဇီဝဖြစ်စဉ်ဆိုင်ရာရောဂါများကိုအကောင်အထည်ဖော်ရာတွင်အထောက်အကူဖြစ်စေသည့်အချက်များဖြစ်နိုင်သည်။
ဂလူးကို့စ်သည်းခံစိတ်ကို standard glucose tolerance test နှင့် Stub - Traugott double-load method ဖြင့်လေ့လာသောအခါ၊ glycemic curve အမျိုးအစားများ (hyperinsulinemic, dubious, hypoinsulinemic, prediabetic နှင့်ဆီးချိုရောဂါပင်) ကိုရှာဖွေတွေ့ရှိနိုင်ပြီး၊ ကလေးငယ်များအကြားကာဗိုဟိုက်ဒရိတ်များကြားသည်းခံနိုင်မှုကိုအစဉ်လိုက်နှင့်အတိမ်အနက်ကိုထင်ဟပ်သည်။ ဆီးချိုရောဂါမျိုးရိုးလိုက်။
မျိုးရိုးစဉ်ဆက်အရဝန်ထုပ်ဝန်ပိုးခံရသည့်ကလေးများ (ဆီးချို၊ အဝလွန်ခြင်း) အကြားထင်ရှားသောဆီးချိုရောဂါပုံစံများဖြစ်နိုင်ခြေမြင့်မားမှုသည်ဤကလေးများအတွက်အထူးစောင့်ရှောက်မှုလိုအပ်သည်။
ဆီးချိုရောဂါ၏ကန ဦး ကာလတွင်၊ ကလေးငယ်များတွင်အစာရှောင်သည့်သွေးသကြားဓာတ်နှင့်နေ့စဉ်ဆီး၌များသောအားဖြင့်များသောအားဖြင့်များသောအားဖြင့်မြင့်တက်လေ့ရှိသည်။ ထို့ကြောင့်ရောဂါစစ်ဆေးရန်အတွက်ဂလူးကို့စ်သည်းခံစိတ်စမ်းသပ်မှု (၁.၇၅ ဂရမ် / ကီလိုဂရမ်ရှိဂလူးကို့စ်) သည်ကန ဦး အချက်အလက်များကိုရှင်းလင်းပြီးနောက်မှသာဖြစ်နိုင်သည်။
ကလေးငယ်များတွင်ဆီးချိုရောဂါကုသမှုကိုအင်ဆူလင်နှင့်အစားအသောက်ကုထုံးကိုမဖြစ်မနေအသုံးပြုခြင်းဖြင့်ရှုပ်ထွေးသည်။ ၎င်းသည်နောက်ခံရောဂါကိုကုသရန်သာမကသင့်လျော်သောရုပ်ပိုင်းဆိုင်ရာဖွံ့ဖြိုးမှုကိုသေချာစေရန်ရည်ရွယ်သည်။ အာဟာရသည်ဇီဝကမ္မဆိုင်ရာအဆင့်အတန်းနှင့်ကိုက်ညီရမည်။ ထုတ်ယူသောဟင်းလျာများဖယ်ထုတ်ထားသည်။
နို့၊ သစ်သီးနှင့်ဟင်းသီးဟင်းရွက်များတွင်ရှိသောသကြားဓာတ်လိုအပ်မှုကိုဤကာလအတွင်းဖုံးအုပ်ထားသည်။ အလွယ်တကူစုပ်ယူနိုင်သောပုံဆောင်ခဲသကြားဓာတ်၊ သကြားလုံးများနှင့်အဆီများကိုလျော်ကြေးပေးသည့်ကာလအတွင်းအခါအားလျော်စွာကန့်သတ်ထားသင့်သည်။
ပြင်းထန်သော ketosis နှင့် acetonuria တို့၏တည်ရှိမှုအရပုံမှန်အားဖြင့်သိုမဟုတ်ဘိုဟိုက်ဒရိတ်စားသုံးမှုကိုတိုးမြှင့်ခြင်းအားဖြင့်အဆီများကိုအုပ်ချုပ်မှုသိသိသာသာကန့်သတ်ထားသင့်သည်။ ဆီမပါသောအိမ်တွင်းဒိန်ခဲ၊ စီရီရယ်၊ ကလေးဘဝတွင်ပါးစပ်မှဆေးတိုက်ဆေး (sulfonylureas နှင့် biguanides) ကိုမသုံးပါနှင့်။
ဤကိစ္စတွင်ကလေး၏ခန္ဓာကိုယ်၏အင်ဆူလင်ကိုပိုမိုထိရောက်စွာထည့်သွင်းစဉ်းစားရန်လိုအပ်သည်။ ဂလူးကို့စ်ပရိုဖိုင်းကိုထည့်သွင်းစဉ်းစားခြင်းအားဖြင့် (၈) နာရီအကြာဖြင့်ဆေးထိုးခြင်းကိုဆီး၌အမြင့်ဆုံးသောထုတ်လွှတ်မှုကိုမှတ်သားထားသည့်ဆေးပမာဏကိုတိုးမြှင့်ပါ။
သံသယရှိသောဆီးချိုရောဂါရှိပါကအချိန်ကြာမြင့်စွာအင်ဆူလင်ကြိုတင်ပြင်ဆင်မှုများကိုအသုံးမပြုသင့်ပါ။ lipodystrophy ကိုကာကွယ်ရန်အင်ဆူလင်ဆေးထိုးသည့်နေရာများကိုပြောင်းလဲသင့်သည်။ ဆီးချိုရောဂါဖြစ်ပွားမှုကိုလျော်ကြေးပေးသည့်အခါကုထုံးဆိုင်ရာလေ့ကျင့်ခန်းများကိုညွှန်ပြသည်၊ စကိတ်စီးခြင်းကိုခွင့်ပြုသည်၊ ဆရာဝန်နှင့်မိဘများ၏ကြီးကြပ်မှုအောက်တွင်နှင်းလျှောစီးသည်။ အားကစားတွင်ပါဝင်ခြင်းကိုတားမြစ်သည်။ ဆီးချိုနှင့် hypoglycemic မေ့မြောကုသမှု (ကိုကြည့်ပါ။ ) ။
ကာကွယ်တားဆီးရေး
ဆီးချိုရောဂါလူနာများရှိသောမိသားစုများမှကလေးငယ်များအတွက်ဆေးရုံဆေးခန်းကိုလေ့လာပါ။ သွေးနှင့်ဆီး၌သကြားပါ ၀ င်မှုများကိုအခါအားလျော်စွာစစ်ဆေးပါ၊ သကြားလုံးများသုံးစွဲခြင်းကိုကန့်သတ်ပါ။ ကိုယ်ခန္ဓာအလေးချိန် (၄ ကီလိုဂရမ်ကျော်) ဖြင့်မွေးဖွားသောကလေးများနှင့်ကလေးငယ်များ၏ကြီးကြပ်မှုအောက်တွင်။ စွန့်စားမှုအုပ်စုမှကြိုတင်ဆီးချိုရောဂါလက္ခဏာများရှိသောကလေးများတွင်ဝန်နှစ်မျိုးပါသောဂလိုင်ခမ်းမျဉ်းကြောင်းများကိုစစ်ဆေးသည်။
- ကလေးသည်နှေးကွေးစွာစုပ်ယူပြီးလက်တွေ့ကျကျကိုယ်အလေးချိန်မတက်သည်။
- ကလေးသည်မကြာခဏများလွန်း။ များလွန်းသည်။
- အသက်ရှူလမ်းကြောင်းဆိုင်ရာပျက်ကွက်ခြင်း၊ နှလုံးသွေးကြောဆိုင်ရာစနစ်နှင့်ပါးစပ်မှချဉ်သောပန်းသီးများ၏အနံ့များကိုဖော်ပြသောကိုယ်ခန္ဓာ၏အက်ဆစ် - အခြေအနေကိုအက်ဆစ်ဘက်သို့ပြောင်းခြင်း (သို့) အက်စစ်ဆို့စ် (shiftosis) ပြောင်းလဲခြင်း။
- လျော့ရဲရဲအသားအရေခြောက်သွေ့ချွဲအမြှေးပါး, အားနည်းခြင်း, လျင်မြန်စွာအသက်ရှူနှင့်တုန်၏သံသယနိုင်သောကလေး၏ခန္ဓာကိုယ်၏ရေဓာတ်ခန်းခြောက်။
- သွေးစစ်ဆေးမှုတွင် - နို့တိုက်ကျွေးမှုမတိုင်မီ ၉ မီလီဂရမ် / လီတာအထိဂလူးကို့စ်တိုးလာခြင်းနှင့် ၁၁ မီလီမီတာ / လီတာပမာဏသည် ketone အလောင်းများရှိနေခြင်းပြီးနောက်ဖြစ်သည်။
- ဆီးစမ်းသပ်မှုများတွင် - အလွန်ရှားပါးစွာ, သကြားဓာတ်နှင့် ketone အလောင်းတွေ၏တည်ရှိမှု။
- ပatureိသန္ဓေမဖွံ့ဖြိုးသေးသောကလေးငယ်ရှိနိုင်သည်။
- ပန်ကရိယသည်အင်ဆူလင်ထုတ်လုပ်သောဆဲလ်များကိုသေစေနိုင်သည့်ရောဂါများကြောင့်ဖြစ်သည်။
- ကိုယ်ဝန်ဆောင်စဉ်အဆိပ်သင့်ဆေးများစားသုံးမှုရှိခဲ့သည်
- Bedwetting နှင့်မကြာခဏဆီးသွားခြင်း (တစ်နေ့လျှင် ၃-၆ လီတာလီတာခွဲဝေပေးသည်),
- ခြောက်သွေ့ပြီးတဲ့နောက်အနှီးနဲ့ပိတ်ချောတွေကကတ္တီပါကဲ့သိုဖြစ်လာတယ်။
- ပါးစပ်မှ acetone ၏အနံ့
- အဝလွန်
- ပင်ပန်းနွမ်းနယ်ခြင်း၊ ပျို့ချင်ခြင်း၊
- သွေးပေါင်ချိန်ကျခြင်း၊ နှလုံးခုန်နှုန်းမြင့်တက်လာခြင်း၊
- စဉ်ဆက်မပြတ်ရေငတ်
- မကုသနိုင်သောအနှီးအဖု။
- စိုးရိမ်ပူပန်ခြင်း, ရေဓာတ်ခန်းခြောက်။
- ကိုယ်ဝန်ဆောင်နေစဉ်ဆေးတိုက်ကျွေးခြင်းကဲ့သို့သောဆေးဝါးများသောက်ခြင်း၊
- ပန်ကရိယဖွံ့ဖြိုးတိုးတက်မှုသို့မဟုတ် beta-ဆဲလ်ဗိုင်းရပ်စ်များပျက်စီးခြင်း၏ရောဂါဗေဒများရှိနေခြင်း၊
- အချိန်မတန်မီပန်ကရိယဖွံ့ဖြိုးမှုနည်းပါးခြင်း၊
- ဆီးချိုရောဂါရှိသောမိခင်များမှမွေးကင်းစကလေးများသည်ကူးစက်ခံရသည်။
အဓိကအင်္ဂါရပ်များ
မွေးကင်းစကလေးများတွင်ဆီးချိုရောဂါသည်အင်ဆူလင်ထုတ်လုပ်မှုကိုအကျိုးသက်ရောက်စေသည့်မျိုးရိုးဗီဇပြောင်းလဲမှုကြောင့်ဖြစ်သည်။ ဆိုလိုသည်မှာခန္ဓာကိုယ်အတွင်းရှိသကြား (သကြား) ထဲရှိဂလူးကို့စ်ပမာဏအလွန်မြင့်တက်လာသည်ဟုဆိုလိုသည်။ မွေးကင်းစကလေးငယ်၏ဆီးချိုရောဂါ၏အဓိကလက္ခဏာမှာ ၆ လအောက်ဆီးချိုရောဂါကိုစစ်ဆေးခြင်းဖြစ်သည်၊ ၎င်းသည်အဓိကအားဖြင့်အမျိုးအစား ၁ ဆီးချိုရောဂါနှင့်အလွန်ခြားနားသည်၊ ၎င်းသည်အသက် ၆ လအောက်ရှိလူများကိုမထိခိုက်ပါ။
မွေးကင်းစဆီးချိုရောဂါရှိသူ ၂၀ ရာခိုင်နှုန်းခန့်သည်ဖွံ့ဖြိုးတိုးတက်မှုနှောင့်နှေးခြင်း (ကြွက်သားအားနည်းခြင်း၊ သင်ယူခြင်းအခက်အခဲများ) နှင့်ဝက်ရူးပြန်ရောဂါများရှိကြသည်။ မွေးကင်းစကလေးတွင်ဆီးချိုရောဂါသည်ရှားပါးသောရောဂါတစ်ခုဖြစ်သည်။ ဥပမာအားဖြင့်ယူကေတွင်လက်ရှိတွင်လူ ၁၀၀ အောက်မွေးဖွားသောဆီးချိုရောဂါရှိသည်။
မွေးကင်းစကလေးတွင်အမျိုးအစားနှစ်မျိုးရှိသည် - ယာယီ (ယာယီ၊ ယာယီ) နှင့်အမြဲတမ်း (အမြဲတမ်း၊ အမြဲတမ်း) ။ နာမကျန်းမှုအရမွေးကင်းစကလေးများအတွက်ယာယီဆီးချိုရောဂါသည်ကြာရှည်မခံဘဲ ၁၂ လမပြည့်မီကွယ်ပျောက်သွားတတ်သည်။ သို့သော်မွေးကင်းစကလေးငယ်များသည်ပုံမှန်အားဖြင့်ဆယ်ကျော်သက်အရွယ်တွင်ပုံမှန်အတိုင်းပြန်ဖြစ်လာကြသည်။
စကားမစပ်, သွေးဂလူးကို့စအဆင့်ကိုထိန်းချုပ်နေစဉ်, glibenclamide လည်းဖွံ့ဖြိုးမှုဆိုင်ရာနှောင့်နှေး၏ရောဂါလက္ခဏာများကိုတိုးတက်စေနိုင်ပါတယ်။ သင့်ကလေးသည်သူမမှန်ကန်သောကုသမှုနှင့်အကြံဥာဏ်များကိုလက်ခံရရှိရန် (ဥပမာ - အင်ဆူလင်ကိုဖြတ်တောက်ခြင်း) သေချာစေရန်သင့်ကလေးတွင်မွေးကင်းစကလေးငယ်ရှိသည့်ဆီးချိုရောဂါရှိမရှိသိရန်အရေးကြီးသည်။
မွေးကင်းစကလေးငယ်၏ဆီးချိုရောဂါကိုဆုံးဖြတ်ရန်မျိုးရိုးဗီဇစစ်ဆေးခြင်းသည်အမြန်ဆုံးလုပ်ဆောင်ရန်အရေးကြီးသည်၊ အဘယ်ကြောင့်ဆိုသော်မော်လီကျူးမျိုးရိုးဗီဇစစ်ဆေးခြင်းအားဖြင့်ရောဂါစစ်ဆေးခြင်းသည်ကုသမှုအပြောင်းအလဲမပြုလုပ်မီလိုအပ်သောကြောင့်ဖြစ်သည်။ ထို့ကြောင့်သင့်ကလေးသည်အသက် ၆ လမတိုင်မီဆီးချိုရောဂါရှိသည်ဟုဆိုပါက၊ ကိုယ်ဝန်ဆောင်စဉ်ဆီးချိုရောဂါစစ်ဆေးမှုအတွက်သင့်ဆရာဝန်အားမေးပါ။
ရှုပ်ထွေးမှုများ
ရောဂါသည်၎င်း၏နောက်ဆက်တွဲဆိုးကျိုးများနှင့်ပြည့်နှက်နေသည်။ အကယ်၍ ၎င်းကိုလျစ်လျူရှုခြင်းသို့မဟုတ်မလျော်ကန်စွာကုသခြင်းခံရပါက၊
- သကြားအဆင့်သိသိသာသာကျဆင်းခြင်းနှင့်အတူ Coma hypoglycemic ဖြစ်ပါတယ်။
- ဆီးချိုရောဂါ ketoacidosis သည်သကြားဓာတ်အဆင့်ကိုထိန်းချုပ်မှုမရှိသောပြောင်းလဲမှုဖြစ်သည်။
- မျက်စိအမြင်အာရုံဆုံးရှုံးခြင်း၊
- ဖွံ့ဖြိုးတိုးတက်မှုအတွက်နှောင့်နှေး။
- နှလုံးသွေးကြော။
- ခြေထောက်ပေါ် Trophic အနာ, ဆီးချိုခြေ။
- ကျောက်ကပ်ဆိုင်ရာပျက်ကွက်။
- ဦး နှောက်ထဲမှာသွေးလည်ပတ်မှုနှောင့်အယှက်။
- လက်တစ်အက်စစ်။
အပြောင်းအလဲများသည်ဆီးချိုရောဂါနှင့်မသက်ဆိုင်သော်လည်းအရေပြားရောဂါများနှင့်ချွဲအမြှေးပါးရောဂါများကြောင့်ရရှိသောရောဂါများကြောင့်ဖြစ်နိုင်သည်။